Onderstaande boeken door artsen of voor artsen en over leefstijl bevelen we van harte aan:
Diabetes type 2? Maak jezelf beter! door Karine Hoenderdos en Hanno Pijl
Diabetes type 2? Maak jezelf beter, het kookboek door Hanno Pijl
Het vrouwenhart door Janneke Wittekoek
Snel slim: Succesvolle lifestyle interventiemethode door Leonard Hofstra
Ontpillen: Gezonder leven, minder pillen door David van Bodegom
Eet beter in 28 dagen met huisarts Tamara de Weijer door Tamara de Weijer
Het gezondheidsfundament door Trudy Vlot
HuisartsenService magazine, thema Scholing
Algemene aspecten leefstijladvisering : NHG
Geïntegreerde aanpak leefstijl en individueel zorgplan
|
Algemene aspecten leefstijladvisering
Bij alle leefstijlonderwerpen komen enkele algemene aspecten aan de orde. Zo staat het voorkomen of beperken van gezondheidsschade centraal en is een actieve rol van de patiënt essentieel. Huisarts en praktijkondersteuner kunnen de patiënt begeleiden bij diens zelfmanagement door:
- het geven van voorlichting over gezondheidsrisico’s en een gezonde leefstijl;
- de patiënt te motiveren tot en ondersteunen bij gedragsverandering.
Terminologie en taakdelegeringDe huisarts is inhoudelijk eindverantwoordelijk voor de leefstijladvisering in de praktijk, maar kan de bijbehorende taken delegeren aan de praktijkondersteuner of praktijkverpleegkundige. Daarom zijn de NHG-Zorgmodules Leefstijl neutraal geformuleerd en steeds gericht tot die praktijkmedewerkers die de leefstijladvisering (deels) op zich hebben genomen. Ter wille van de leesbaarheid is in de NHG-Zorgmodules Leefstijl gekozen voor de term praktijkondersteuner, waarmee steeds ook de praktijkverpleegkundige wordt bedoeld. Als er sprake is van taken die specifiek door de huisarts of de praktijkondersteuner moeten worden uitgevoerd, dan staat dit als zodanig vermeld in de tekst. |
Preventie en signalering
Bij leefstijladvisering gaat het om twee mogelijke vormen van preventie:
- geïndiceerde preventie, gericht op mensen bij wie doorgaans nog geen ziekte is gediagnosticeerd, maar bij wie wel sprake is van risicofactoren of symptomen;
- zorggerelateerde preventie, gericht op mensen met een al bestaande ziekte bij wie het doel is de ziektelast te reduceren en verergering van de klachten te voorkomen.
Alle zorgverleners hebben een signalerende functie, maar dit betekent niet dat zij ook altijd de patiënt zelf zullen begeleiden. Een diëtist die alcoholproblematiek vermoedt en een psycholoog die merkt dat iemand rookt, zullen de patiënt over het algemeen niet zelf begeleiden, maar zullen deze wel wijzen op de mogelijkheden die huisarts en praktijkondersteuner bieden. Ook nemen zij de gesignaleerde gezondheidsrisico’s op in de berichtgeving aan de huisarts.
In het kader van de algemene leefstijladvisering kunnen de volgende twee websites gebruikt worden:
- www.testuwrisico.nl (ter opsporing van een verhoogd risico op hart- en vaatziekten, diabetes mellitus type 2 en chronische nierschade);
- www.persoonlijkegezondheidscheck.nl (om de leefstijl in kaart te brengen en mogelijke leefstijladviezen).
Motiverende gespreksvoering
Het verleden heeft geleerd dat het weinig effectief is om patiënten de negatieve consequenties van hun gedrag voor te houden. Patiënten ervaren namelijk ook voordelen van hun ‘slechte gedrag’. Bij motiverende gespreksvoering wordt daarom niet uitgegaan van die negatieve boodschap; het is een methode om zelfmotiverende uitspraken uit te lokken en te versterken (‘veranderingstaal’). De kans op gedragsverandering van de patiënt neemt toe als er commitment is aan een concreet, gezamenlijk geformuleerd plan. Maar een onvoorwaardelijke acceptatie van de keuzes van de patiënt staat voorop: de zorgverlener veroordeelt en moraliseert niet.
Voor verdere informatie zie Bijlage 2 Motiverende gespreksvoering.
Do’s and don’ts bij motiverende gespreksvoering
|
Zelfmanagement
Niet alle patiënten beschikken over de vaardigheden om zelf hun leefstijl te veranderen en zij hebben dan hulp nodig van hun huisarts of praktijkondersteuner. Hierbij gaat het om maatwerk.
De vier leefstijlonderwerpen staan niet los van elkaar: als meerdere leefstijlfactoren gezondheidsrisico’s met zich meebrengen, is het van belang gezamenlijk te bekijken wat de patiënt wanneer aanpakt en hoe hij dit doet. Uiteraard staat centraal wat de patiënt zélf belangrijk vindt, wat diens mogelijkheden zijn en of hij openstaat voor verandering. Soms zal de patiënt kiezen voor een minder effectieve aanpak (bijvoorbeeld geen medicamenteuze ondersteuning bij stoppen met roken) of voor een leefstijlfactor die niet de meeste gezondheidswinst oplevert. Dan is het goed als de zorgverlener zich realiseert dat kennis niet hetzelfde is als het vermogen tot veranderen…
Tot slot is het van belang om realistische doelen te stellen: zet kleine stapjes en herhaal deze. Immers, gedragsmatige gewoonten zijn in de loop van jaren ingesleten en het kan lang duren voor ze weer zijn afgeleerd. Soms valt de patiënt weer terug in zijn oude gedrag; het is goed om dan na verloop van tijd, oordeelsvrij, opnieuw te aan te kaarten hoe het is gesteld met de motivatie tot gedragsverandering.
Zie Bijlage 3 voor verdere informatie over zelfmanagement.
Vijf stappen om zelfmanagement te stimuleren (5 A’s)
|
Zorgprofielen
Bij elk van de vier leefstijlonderwerpen zijn zorgprofielen vastgesteld. Hierin is beschreven aan welke voorwaarden de zorg voor specifieke groepen patiënten moet voldoen: welke zorgverleners verlenen welke concreet omschreven zorg?
Bekijk samen met de patiënt welk zorgprofiel het best passend is. Leidend daarbij zijn de zelfmanagementvaardigheden van de patiënt, de aard en ernst van de aandoening, eerdere ervaringen met behandelingen en de voorkeur van de patiënt. Is bijvoorbeeld een eerdere behandeling niet effectief gebleken, dan kan de keuze nu vallen op een intensievere begeleiding, oftewel een ‘hoger’ zorgprofiel. Andersom kan het ook voorkomen dat het de patiënt is gelukt om met een intensieve begeleiding zijn doelen te bereiken; dan kan nu wellicht met een minder intensieve begeleiding in een ‘lager’ zorgprofiel worden volstaan om de behaalde resultaten te bestendigen.
Voor alle zorgprofielen geldt dat het belangrijk is dat de omgeving van de patiënt hem steunt. Verder kunnen financiële belemmeringen een rol spelen bij de keuze voor een zorgprofiel. Zo wordt bewegingszorg slechts deels vergoed, evenals sommige groepsbehandelingen en begeleiding door een GZ-/eerstelijnspsycholoog.
Bij alle leefstijlonderwerpen is een profiel ‘zelfmanagement’ geformuleerd. Hier is dus geen specifieke zorgverlener benoemd, maar dat betekent niet dat de huisartsenpraktijk of andere zorgverleners geen bemoeienis hebben bij de begeleiding. Zelfmanagement is bij alle zorgprofielen van belang en daarbij heeft de huisartsenpraktijk een belangrijke ondersteunende en faciliterende rol.
Individueel zorgplan
De met de patiënt gemaakte afspraken vormen de kern van het Individueel zorgplan (Referentiemodel Individueel Zorgplan). Bij afspraken over de leefstijl zijn de doelen en wensen van de patiënt leidend.
Het Individueel zorgplan bevat de volgende elementen:
- Iedereen die bij de zorg betrokken is (zorgverleners, mantelzorgers, de patiënt zelf).
- Doelen van de zorg.
- De zorgafspraken, bestaande uit:
– welke activiteiten worden ondernomen om een doel te bereiken;
– wie een activiteit uitvoert (patiënt, mantelzorger, zorgverlener);
– welke zorgverlener dit proces monitort (huisarts, praktijkondersteuner, anderen);
– wanneer de activiteit plaatsvindt;
– hoe en wanneer de afspraak wordt geëvalueerd.
Het is van belang om bij het Individueel zorgplan een overzicht te hebben van de risicofactoren en het risicoprofiel, zo nodig aangevuld met meet- en streefwaarden.
Een Individueel zorgplan is te beschouwen als een ‘werkdocument’. Immers, het veranderen van leefstijl is niet gemakkelijk en vergt een lange adem. Dus worden doelen en activiteiten weliswaar zo concreet mogelijk weergegeven, maar deze kunnen in de loop van de tijd toch veranderen.
Leefstijladvisering aan migranten en laaggeletterden
Bij leefstijladvisering aan migranten en laaggeletterden ontstaat soms de indruk dat de adviezen niet overkomen of niet worden opgevolgd. Onderzoek toont ook aan dat deze groepen minder succesvol zijn bij afvallen, bewegen en stoppen met roken. Veelvoorkomende oorzaken zijn:
- Gebrekkige communicatie door:
– gemis aan kennis over het functioneren van het menselijk lichaam;
– taalproblemen.
- Gebrek aan motivatie door:
– gebrekkige aansluiting bij de leefwereld of prioriteiten van de patiënt (bijvoorbeeld bestaande voedingspatronen en voorkeuren, afwijkende visie op overgewicht, sociale problematiek of stress).
- Gebrekkig succes bij het opvolgen van adviezen door:
– organisatorische of financiële belemmeringen (bijvoorbeeld een te dure of verafgelegen sportschool, geen mogelijkheid tot ongemengd sporten);
– gebrek aan begrip of ondersteuning vanuit de sociale omgeving (bijvoorbeeld het belang van gastvrijheid en het altijd voedsel kunnen aanbieden; het niet door alle culturen accepteren van sporten door vrouwen).
Zie Bijlage 4 voor een nadere uitwerking van de leefstijladvisering aan migranten en laaggeletterden.
Man-vrouwverschillen
Mannen vertonen meer risicogedrag dan vrouwen bij vrijwel alle leefstijlfactoren uit de modules. Vrouwen bezoeken de huisarts vaker dan mannen, vooral als zij jong zijn. Rokende mannen consulteren de huisarts minder vaak dan niet-rokende mannen; bij vrouwen is dit andersom. Er zijn dus bij (jonge) vrouwen meer mogelijkheden om het risicogedrag aan te kaarten.
Zie Bijlage 1 voor meer informatie over verschillen in leefstijl tussen mannen en vrouwen.
Sociale kaart
Kennis van de sociale kaart in de eigen wijk en van de netwerken binnen en buiten de eigen setting is van belang bij leefstijladvisering. Een van de taken van de praktijkondersteuner is het opzetten en onderhouden van een sociale kaart betreffende de eigen aandachtsgebieden: eerstelijnszorgverleners (diëtisten, fysio- en oefentherapeuten, GZ- en eerstelijnspsychologen).
Bij het opzetten en onderhouden van de sociale kaart is het nuttig om ook samen te werken met mensen en organisaties buiten de zorg die leefstijlactiviteiten ontplooien, zoals:
- gemeentelijke welzijnsorganisaties die groepsactiviteiten organiseren rond beweging en voeding, vaak specifiek gericht op doelgroepen in achterstandswijken (bijvoorbeeld fietsen voor vrouwen met een andere culturele achtergrond);
- door sommige gemeentes aangestelde buurtsportcoaches;
- sportverenigingen en commerciële sport- en bewegingsaanbieders die zich richten op mensen met gezondheidsrisico’s of met weinig ervaring met beweging (bijvoorbeeld personal trainers, fitnessinstructeurs en begeleiders van sport en beweging);
- sociale wijkteams (een belangrijke signalerende en adviserende rol is weggelegd voor de wijkverpleegkundige, die zorgvragen beoordeelt van zowel huisartsenpraktijken als sociale wijkteams en deze aan activiteiten koppelt binnen en buiten de zorg);
- grote bedrijven met leefstijlinterventieprogramma’s voor hun werknemers.
Vooral in stedelijke gebieden kost het opzetten en bijhouden van een sociale kaart veel tijd. Veelal heeft de plaatselijke GGD of Regionale Ondersteuningsstructuur een overzichtskaart van leefstijlprogramma’s en zorgverleners. Lokale en provinciale sportorganisaties hebben soms een sociale kaart van sport- en bewegingsactiviteiten.
Vaak circuleren verschillende versies van een sociale kaart en ontbreekt dus een volledig overzicht van de activiteiten in de wijk en van het zorgverlenersaanbod. Daarom is het belangrijk dat praktijkondersteuners samenwerken met gemeentes en GGD’s bij het opzetten en bijhouden van een sociale kaart.
Handige websites
- De website van RIVM Centrum Gezond Leven bevat een overzicht van effectieve leefstijlinterventies voor bijvoorbeeld scholen, gemeentes, wijk en werk. Deze is te gebruiken bij het opzetten van een praktijkverbeteringsproject.
- Zorgverleners kunnen voor advies, ondersteuning en inspiratie ook terecht bij www.loketgezondleven.nl.
- Handig bij praktijkverbeteringsprojecten is de buurtzorgscan: een database met instrumenten om feiten en cijfers over sport en beweging helder in kaart te brengen.
Samenwerkingsafspraken rond leefstijladvisering
Het maken van samenwerkingsafspraken binnen de zorggroep of met andere beroepsgroepen in de eerste lijn is belangrijk voor het afstemmen van de zorg ten aanzien van de leefstijladvisering. Hieronder wordt aangegeven wat de rol van de verschillende beroepsgroepen is ten aanzien van leefstijladvisering in het algemeen. Bij de verschillende hoofdstukken wordt een verdere invulling naar onderwerp gegeven. Onderstaande lijst met aandachtspunten kunnen als praktische leidraad gebruikt worden bij het maken van samenwerkingsafspraken.
Aandachtspunten bij samenwerkingsafspraken
|
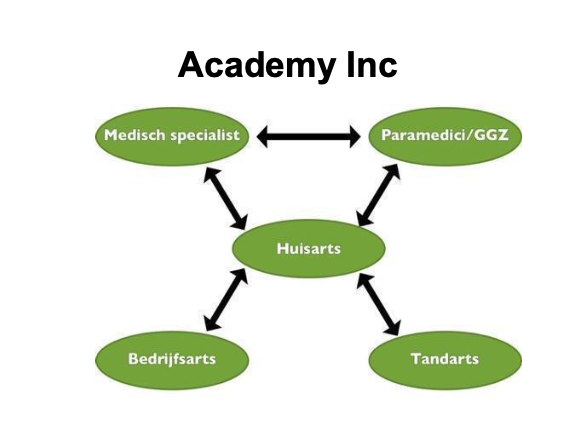
Onderstaande zorgverleners zijn het meest betrokken bij de leefstijladvisering. Ook alle andere zorgverleners die in de eerste- en tweede lijn werkzaam zijn zoals bijvoorbeeld praktijkassistentes, apothekers, thuiszorgmedewerkers, paramedici, ziekenhuisverpleegkundigen en specialisten hebben echter een belangrijke (signalerende) functie bij de leefstijladvisering. De samenwerkingsafspraken zoals beschreven bij de verschillende hoofdstukken kunnen daarom ook gebruikt worden voor het maken van samenwerkingsafspraken tussen huisartsen en andere beroepsgroepen in eerste- en tweede lijn.
De huisartsenvoorziening
In de huisartsenvoorziening zijn naast de huisarts (academisch niveau) de praktijkverpleegkundige/-ondersteuner (HBO-niveau) en de doktersassistente (MBO-niveau) werkzaam. De huisarts zal vaak een globale inventarisatie van leefstijlfactoren binnen de directe leefomgeving (gezin, werk, etcetera) uitvoeren. Hij maakt leefstijl bespreekbaar, kan verduidelijken wat het risico is en aankaarten dat gespecialiseerde hulp wellicht nodig en mogelijk is.
De huisarts kan taken delegeren aan de praktijkverpleegkundige/-ondersteuner, mits zij worden ondersteund door duidelijke werkafspraken, waarin wordt vastgelegd in welke situaties de huisarts moet worden geraadpleegd en mits de huisarts toeziet op de kwaliteit.
De praktijkondersteuner inventariseert leefstijlfactoren (vaak in het kader van de begeleiding van chronische aandoeningen), geeft basisinformatie over leefstijl, eventueel gericht op de specifieke aandoening. Daarnaast zal de praktijkverpleegkundige/-ondersteuner de patiënt begeleiden naar gedragsverandering en follow-up van het gedrag met de effecten op de chronische aandoening(en).
Ook de verpleegkundig specialist en de physician assistent hebben een belangrijke functie in de leefstijladvisering. Voor de leesbaarheid is er voor gekozen deze functionarissen niet apart te benoemen.
Andere disciplines
De diëtist is de deskundige en behandelaar op het gebied van voeding en gedrag bij ziekte en gezondheid en daarmee aanspreekpunt, vraagbaak en regievoerder wat betreft voeding.
Het is de taak van de fysiotherapeut om de patiënt, indien een onvoldoende actieve leefstijl geconstateerd wordt, naar een actieve leefstijl te begeleiden met als doel om deze actieve leefstijl ook zonder interventie van de fysiotherapeut te behouden. De fysiotherapeut is expert op het gebied van bewegen en behandelt mensen die beweegproblemen ondervinden.
Ook oefentherapeuten zijn inzetbaar op het gebied van preventie en leefstijl. Zij ontwikkelen en stimuleren en bewegingsgedrag en geven houdings- en bewegingsadviezen.
Bij stagnatie of terugval of bij twijfel aan het begin van een behandeltraject kan een GZ- of eerstelijnspsycholoog de patiënt ondersteunen bij de aanpak van leefstijlproblematiek.
Literatuur
- Zorgmodule zelfmanagement
- Plan van eisen generiek Individueel zorgplan
- Pilot Referentiemodel Individueel Zorgplan
Geïntegreerde aanpak leefstijl en individueel zorgplan
Leefstijladvisering bij chronische aandoeningen
Bij chronische aandoeningen is een geïntegreerde aanpak van de leefstijladvisering nodig. Zet daarbij de volgende stappen:
- Bespreek samen met de patiënt welke leefstijlfactoren deze kan en wil aanpakken.
- Bespreek welke doelen de patiënt wil halen en welke zorg hierbij het best past.
- Maak samen met de patiënt een plan van aanpak.
- Leg de afspraken vast in het Individueel zorgplan.
Aankaarten
Het aanpakken van de leefstijl heeft meestal als doel (verdere) gezondheidsschade door chronische aandoeningen te voorkomen. Verschillende leefstijlfactoren kunnen dan niet los van elkaar worden gezien.
Vraag allereerst of de patiënt akkoord gaat met bespreking van zijn leefstijl. Zo ja, bekijk dan samen welke leefstijlfactoren aanpak verdienen, of er voldoende motivatie is om hiermee aan de slag te gaan en hoe dat het best kan gebeuren. Vraag daartoe naar:
- Alcoholgebruik. De gemiddelde hoeveelheid alcohol per dag, per week of per keer. De hoeveelheid alcohol in de voorafgaande week bij het eten, ’s avonds, tussendoor, bij speciale gelegenheden en op het werk.
- Lichaamsbeweging. Hoe vaak, hoe lang en met welke intensiteit wordt bewogen; dagelijks en per week, zomer en winter. In hoeverre wordt voldaan aan de norm voor gezond bewegen (minstens een halfuur minimaal matig intensieve lichamelijke activiteit op minimaal vijf dagen per week)?
- Roken. Nu en in het verleden, hoeveelheid sigaretten per dag.
- Voeding. Het voedingspatroon (wat, wanneer, waar, met wie, waarom en hoe), het gewicht en eventuele gewichtsschommelingen.
Van belang is de vraag in hoeverre de patiënt het alcoholgebruik, de lichaamsbeweging, het roken of het voedingspatroon van zichzelf als een probleem ervaart. Kent de patiënt het verband tussen zijn leefstijl en (het risico op of verergering van) een chronische aandoening?
Inventariseren en exploreren
Vraag in hoeverre de patiënt overweegt een of meer leefstijlfactoren aan te pakken:
- Wat zouden voor u de drie belangrijkste redenen zijn om uw leefstijl te veranderen?
- Geef aan op een schaal van 0 – 10 hoe belangrijk het voor u is om uw leefstijl te veranderen. Waarom is dit cijfer niet hoger? Wat zou ervoor nodig zijn om een hoger cijfer te geven?
- Bent u tevreden met uw leefstijl? Denkt u dat een verandering van leefstijl uw gezondheidsrisico’s zou verminderen of uw leven wat prettiger kan maken?
- Wat zijn uw eerdere ervaringen met het veranderen van uw leefstijl en welke barrières waren er toen?
Informeren
Vraag of de patiënt ermee akkoord gaat nadere informatie te ontvangen over zijn leefstijl. Geef vervolgens relevante informatie over de gezondheidsrisico’s en sluit hiermee aan bij de wensen, de kennis en het begripsniveau van de patiënt.
Soms hebben patiënten al te positieve of negatieve verwachtingen van een gedragsverandering; zorg er in dit geval voor dat de informatie die u verstrekt een realistisch beeld geeft.
Doelen formuleren
Bespreek welke doelen de patiënt wil halen en of deze daarbij hulp zou willen hebben:
- Stel dat u besluit uw leefstijl te veranderen, hoe zou u dat dan aanpakken? Geef op een schaal van 0 – 10 aan hoeveel vertrouwen u erin heeft dat u dit gaat lukken. Waarom is dit een … en geen 0?
- Zou u hulp willen hebben bij uw leefstijlverandering? Weet u welke vormen van hulp mogelijk zijn?
Bekijk bovenstaande inventarisaties met de patiënt en bepaal samen welk zorgprofiel het best past. De diverse zorgprofielen zijn beschreven in de verschillende Zorgmodules Leefstijl.
Een plan van aanpak maken
Maak samen met de patiënt een plan van aanpak en bespreek hiertoe:
- welke activiteiten nodig zijn om de doelen van de patiënt te bereiken;
- wie de activiteiten uitvoert: patiënt, mantelzorger of zorgverlener;
- welke zorgverlener de activiteiten zal monitoren;
- wanneer de activiteiten plaatsvinden;
- hoe en wanneer de afspraken worden geëvalueerd.
Leg de gemaakte afspraken vast in een Individueel zorgplan.
De begeleiding vindt vervolgens plaats conform de zorgprofielen zoals die zijn beschreven in de betreffende Zorgmodules Leefstijl.
Alcohol |
Bewegen |
Roken |
Voeding |